
アルコール依存症
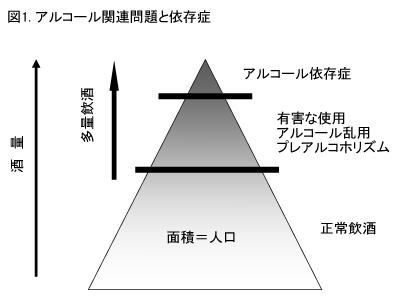
世の中には、まったく飲酒しない人から、大量に飲酒する人までが連続的に分布しています。通常、飲酒量が増えるにしたがって、アルコール関連問題の数と重症度は増加していきます。
アルコール依存症はその中で、最も重症な部分に位置しています。 これらの大まかな関係を図1に示します。アルコール関連問題の各項目について、以下に簡単に説明します。
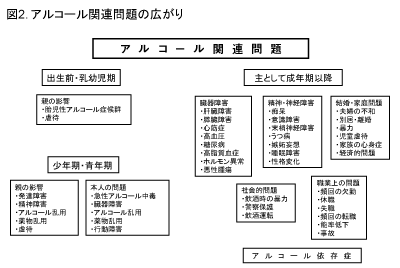
アルコールに関係した問題のすべてはアルコール関連問題と呼ばれ、これには様々な健康問題や社会問題が含まれています。健康問題に限っても、世界保健機関(World Health Organization:WHO)は、60以上もの病気や外傷がアルコールによって引き起こされていると報告しています。
図2は、各ライフステージにおける主な関連問題をまとめたものです。アルコールはタバコと異なり、健康問題に加えて社会問題も大きな比重を占めているのが特徴です。
厚生労働省は「健康日本21」の中で、「節度ある適度な飲酒」と「多量飲酒」を明確に定義しています。前者は、「1日平均20g程度の飲酒」であり、後者は「1日平均60gを超える飲酒」です。ここでいう60gは、酒に含まれる純アルコール量で、だいたいビール中ビン3本、日本酒3合弱、25度焼酎300mlに相当します。
アルコール関連問題の多くは、この多量飲酒者が引き起こしていると考えられています。
厚生労働省はこの点をふまえて、健康日本21において、2000年に比べて2014年までに多量飲酒者を20%削減する、という目標を掲げています。
アルコール依存症までには至らないが、何らかのアルコール関連問題を有する場合、すなわち図1でグレーゾーンの部分は、概念が最も錯綜しています。
この部分は、WHOが策定しているICD-10診断ガイドラインでは「有害な使用(harmful use)」、アメリカ精神医学会によるDSM-IV-TRでは「アルコール乱用(alcohol abuse)」と呼ばれています。しかし、その内容は両者でかなり異なっています。
有害な使用は、飲酒のために何らかの精神的または身体的障害が存在する場合に、またアルコール乱用は、社会的または家族的問題がある場合に、そのように診断されます。 近年、上記グレーゾーンに「プレアルコホリズム」という概念が提唱されており、臨床現場でもよく使われています。プレアルコホリズムは、何らかのアルコール関連問題を有するが、離脱症状も連続飲酒(※1)も経験したことがない場合に、そのように呼ばれます。
また一般に、アルコール依存症まで至らないこれらの問題群とアルコール依存症を合わせて、アルコール使用障害と呼ばれています。
※1 連続飲酒
飲酒のコントロール障害は、初め「飲む量のコントロールができない」「飲む時間のコントロールができない」など、様々な形で現れ、次第に連続飲酒という形に集約されていきます。連続飲酒とは、常に一定濃度のアルコールを体の中に維持しておくために、数時間おきに一定量のアルコールを飲み続ける状態です。臨床で遭遇するほぼすべてのアルコール依存症の患者さんがこの症状を示し、わが国ではアルコール依存症の重要な診断根拠とされています。
アルコール依存症をひとことでいうと、「大切にしていた家族、仕事、趣味などよりも飲酒をはるかに優先させる状態」です。具体的には、飲酒のコントロールができない、離脱症状がみられる、健康問題等の原因が飲酒とわかっていながら断酒ができない、などの症状が認められます。 確定診断はICD-10診断ガイドラインに従います。診断ガイドラインは表1の通りです。 表の中で、2の典型は連続飲酒です。4は酩酊効果を得るための量が以前より明らかに増えているか、または、同じ量では効果が明らかに下がっている場合です。6では、本人が有害性に気づいているにもかかわらず飲み続けていることを確認します。 なお、以前、慢性アルコール中毒、アルコール症、アルコール嗜癖などという用語が使われていたこともありますが、これらはアルコール依存症とほぼ同じものと考えてよいでしょう。
表1. アルコール依存症(alcohol dependence syndrome)のICD-10診断ガイドライン
| 過去1年間に以下の項目のうち3項目以上が同時に1ヶ月以上続いたか、または繰り返し出現した場合 | |
|---|---|
| 1 | 飲酒したいという強い欲望あるいは強迫感 |
| 2 | 飲酒の開始、終了、あるいは飲酒量に関して行動をコントロールすることが困難 |
| 3 | 禁酒あるいは減酒したときの離脱症状 |
| 4 | 耐性の証拠 |
| 5 | 飲酒にかわる楽しみや興味を無視し、飲酒せざるをえない時間やその効果からの回復に要する時間が延長 |
| 6 | 明らかに有害な結果が起きているにもかかわらず飲酒 |
さて、わが国には大量飲酒者やアルコール依存症の患者さんはどのくらいいるのでしょうか。
2003年に実施された全国成人に対する実態調査によると、飲酒日に60g(純アルコール量として)以上飲酒していた多量飲酒の人は860万人、アルコール依存症の疑いのある人は440万、治療の必要なアルコール依存症の患者さんは80万人いると推計されています1)。
臨床の場では、女性の社会進出および人口の高齢化を反映して、女性・高齢アルコール依存症者の増加が顕著です。高齢者の場合、定年退職後に依存症になるケースも多く、最近のベビーブーマーの大量退職がその増加に拍車をかけています。
【参考文献】
1) 尾崎米厚, 松下幸生, 白坂知信, 他: わが国の成人飲酒行動およびアルコール症に関する全国調査. アルコール研究と薬物依存 40: 455-470, 2005.
アルコール依存症の原因は多量飲酒です。しかし、多量飲酒者がすべてアルコール依存症になるわけではありません。当初は同じように飲んでいても、ある人はアルコール依存症になり、ある人はなりません。この違いはどこからくるのでしょうか。
双生児による遺伝研究などから、アルコール依存症の原因の50~60%は遺伝要因、残りが環境要因によると推定されています2)。同じように飲酒していても、これらの要因をもつ場合にはアルコール依存症になりやすいわけです。
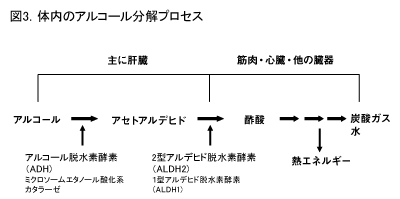
この要因の中で、環境要因は複雑で、必ずしも意見の一致をみていません。しかし遺伝要因については、以下のようにいくつかの信頼に足るものが明らかになってきています2)。 遺伝要因としてはまず、アルコール依存症の防御因子として働いているアルコール代謝酵素の遺伝子多型を挙げる必要があります。図3のように、消化管から吸収されたアルコールは、アセトアルデヒド、次いで酢酸に酸化されます。アセトアルデヒドをおもに酸化する2型アルデヒド脱水素酵素(ALDH2)には、点突然変異により低活性型および非活性型が存在します。これらのタイプは、飲酒後に高アセトアルデヒド血症を引き起こし、顔面紅潮、心悸亢進、頭痛などのいわゆるフラッシング反応を引き起こします。この不快な反応のために、低活性型・非活性型ALDH2は、アルコール依存症の強力な防御因子になっています2)。 一方、アルコール依存症の発症促進要因としては、アルコールに対する低反応性、つまり「酒に強い」ことが挙げられます。上記のALDH2の問題とは別の原因でも「酒に強い・弱い」は存在します。これはおもに神経細胞の受容体等の遺伝的差異によると考えられています。また、脳波や事象電位でとらえられる神経の活動亢進状況も、アルコール依存症の危険要因とされています。 最後に、反社会性、多動性などの性格特性も危険要因とされていますが、これには遺伝以外の要因も関係していると考えられています。
【参考文献】
2) 樋口 進: アルコール依存: 生物学的背景. 松下正明, 加藤 敏, 神庭重信(編): 精神医学対話. 弘文堂, pp855-871, 2008.
本来、飲酒してはならないような状況でも感じることがあるような強い飲酒欲求を「飲酒渇望」と呼びます(表1:ICD-10診断ガイドライン参照)。アルコール依存症の患者さんは、この強い渇望にさいなまれます。
飲酒行動は「コントロール障害」と表現されます。飲み始めの時のつもりより、時間的に長く飲んでしまう、量を多く飲んでしまう、などが頻繁に認められます。コントロール障害の典型は連続飲酒です。
コントロール障害の最も大切なポイントは、長期に断酒していても、再飲酒すればほどなくコントロールできなくなってしまうことです。これは再発準備性とも呼ばれ、依存症の最も重要な特性のひとつです。アルコール依存症の患者さんが生涯断酒を続けなければならない最大の理由はこの点にありますが、その機序解明は遅れています2)。
離脱症状は、古くは禁断症状と呼ばれ、中枢神経がアルコールに依存している証拠とされています。通常、血中アルコールの濃度がゼロになる前から症状が現れます。 表2のように、軽~中等度の症状では自律神経症状や精神症状などがみられます。重症になると禁酒1日以内に離脱けいれん発作や、禁酒後2~3日以内に振戦せん妄がみられることがあります。前者は入院患者さんの約10%に、後者は約30%に既往が認められます。
表2. 主な離脱症状
| 軽~中等症 | 自律神経症状 | 手のふるえ、発汗(とくに寝汗)、心悸亢進、高血圧、嘔気、嘔吐、下痢、体温上昇、さむけ |
|---|---|---|
| 精神症状 | 睡眠障害(入眠障害、中途覚醒、悪夢)、不安感、うつ状態、イライラ感、落ち着かない | |
| 重症 | けいれん発作(強直間代発作)、一過性の幻聴、振戦せん妄(意識障害と幻覚) |
アルコール依存症の心理的特徴として挙げなければならないのは、否認と自己中心性(※2)です。アルコール依存症の治療は、本人がまず問題の存在を認め、その問題を解決するためには、断酒を選択するしかないことを受け入れることから始まります。したがって、否認の適切な処理は、治療の成否を決める大きな要因となります。
※2 否認と自己中心性
否認は、本人が問題をまったく認めないか、または過小評価する状況を指し、多くの患者さんがこの特徴を示します。具体的には、嘘をつく、他と比較して自分の問題を小さくみせる、揚げ足をとる、ふてくされる、理屈をつける、などとして表現されます。 自己中心性とは、物事を自分に都合のよいように解釈し、ほかの人に配慮しないことです。これらの心理的特性は、飲酒を続けるために後からつくりあげられたものであることがほとんどです。
多くの家族は、本人の記憶など認知機能の障害よりは、精神状態や行動異常の問題をきっかけとして受診を決心されます。暴言・暴力、徘徊・行方不明、妄想などが問題になりやすいものです。こうした問題は数カ月から数年にわたって持続し、在宅介護ができなくなる直接原因になりがちです。
既述の通り、アルコール依存症には、肝臓障害をはじめとする様々な身体障害や、うつ病や不眠症を代表とする精神障害が合併します。ここで重要なのは、多くのアルコール依存症患者が、上記の依存症状ではなく、こうした身体・精神疾患の合併症を主訴に一般の医療機関を訪れることです。しかし一般医療では、これらの症状の治療だけになってしまいがちです。それは、再び飲める体にする、つまり患者さんの再飲酒の手伝いをすることになるため、後述のように専門医療機関への紹介が強く望まれます。
アルコール依存症の患者さんは、多くの家族的・社会的問題を引き起こします。最近問題になっている常習飲酒運転者の多くは、多量飲酒者かアルコール依存症の患者さんです。またアルコール依存症は、自殺、事故、家庭内暴力、虐待、家庭崩壊、職場における欠勤、失職、借金など多くの社会問題に関係しています。
アルコール依存症は、性・年齢により症状等に差が認められます。まず、一般に若年アルコール依存症では、精神医学的合併症の有病率が高く、アルコール依存症の早期発症の原因のひとつになっています。高齢者の場合には、肝障害、脳血管障害などの身体合併症や、認知症などを伴っていることが多くみられます。 一方、アルコール依存症は男女でも差がみられます。体重あたり同量飲酒しても、女性の肝障害が重症化しやすいことはよく知られています。また後述するように、男性に比べて女性の方が短期間でアルコール依存症に発展する傾向があります。
【参考文献】
2) 樋口 進: アルコール依存: 生物学的背景. 松下正明, 加藤 敏, 神庭重信(編): 精神医学対話. 弘文堂, pp855-871, 2008.
治療は外来でも可能ですが、わが国では治療の主体は入院治療です。
入院治療は「解毒治療」、「リハビリ治療」、「退院後のアフターケア」の3段階に分けられます。
「解毒治療」は一般病院で行うことも十分可能ですが、「リハビリ治療」および「退院後のアフターケア」は治療のノウハウをもつ専門治療にゆだねるのがよいでしょう。
入院した患者さんに対して、まず精神・身体合併症と離脱症状の治療を行います。精神・身体合併症については対症的に治療します。 離脱症状治療の原則は、まず交差耐性のあるベンゾジアゼピン系薬物でアルコールの肩代わりをさせ、漸減することです。この処置を行わずに、点滴などでアルコールの排泄を促進すると、離脱症状を悪化させることがあります。 解毒治療は通常2~4週間行われます。
精神・身体症状が回復してきた後に、断酒に向けての本格的な治療を開始します。この時期には、
a)患者さんに飲酒問題の現実を直面化し、
b)断酒を決意させ、
c)断酒継続のための治療を行います。
まず教育により、患者さんに正しい知識を提供するのと同時に、個人カウンセリングや集団精神療法などで否認の処理と断酒導入を行います。退院後の断酒継続をみすえ、断酒会やAA(アルコホーリクス・アノニマス)といった自助グループ(※3)への導入を図るとともに、家族や職場との調整を行います。 またこの時期から、患者さんによく説明したうえで抗酒薬(※4)の投与を始めます。この治療は2ヶ月ほどかけてしっかりと行います。
患者さんの断酒継続を支援するとともに、再飲酒した場合には速やかに必要な治療を行います。一般にアフターケアの三本柱は、「1) 病院・クリニックへの通院、2) 抗酒薬の服用、3) 自助グループへの参加」といわれており、患者さんにはこれらを積極的にすすめます。転帰調査でも三本柱の有効性は確認されています。
※3 自助グループ
断酒の継続を目的とした、アルコール依存症の患者さんの市民団体です。1930年代に米国でまずAAが誕生し、世界中に広がりました。わが国にも1970年代後半に導入されています。また日本では、AAをモデルにして独自の断酒会が1950年代に結成されました。わが国には現在、前者のメンバーが5,000人、後者が1万人ほどいるといわれています。いずれも、メンバーが集まって自己の体験を語る、を基本にしており、断酒継続には非常に有効です。
※4 抗酒薬
断酒継続のために使用可能な、わが国における唯一の治療薬です。ジスルフィラムとシアナミドという2種類の薬物があります。これらの薬物は、既述のALDH2の働きを阻害します。そのため、抗酒薬を服用していて飲酒すると、非常に激しいフラッシング反応を引き起こします。これを患者さんによく説明して、飲酒しないためのひとつの支えとして使ってもらいます。通常、退院後6~12カ月使用します。
アルコール依存症までの発展の経過は、男性と女性とではかなり異なります。男性の場合、習慣的な飲酒開始からアルコール依存症になるまでにおよそ20~30年かかります。女性の場合にはその半分程度といわれています。実際、専門治療施設に入院している女性アルコール依存症の患者さんは、男性に比べて平均で10歳程度若いと報告されています。
発症後、飲酒に関しては、断酒の継続かコントロールを欠いた大量飲酒の繰り返しかに二分されます。長期にわたり、コントロールして飲酒すること(節酒)は不可能に近いとされています。この断酒か飲酒かで、健康や家庭・社会生活が大きく影響を受けます。
治療後の転帰は通常、治療対象者の中で断酒している人の割合(断酒率)で比較します。わが国の治療転帰に関する調査結果をみると、断酒率は治療後2~3年で28~32%、5年前後で22~23%、8~10年で19~30%と、期間が長くなると減少するものの、5年以降では20~30%程度で安定するようです。
一方、転帰に関係する要因が多くの研究で報告されています。良好な転帰に関係しているのは、より高齢、配偶者がいる、仕事に就いている、治療前の飲酒量が少ない、入院回数が少ない、治療に対する姿勢がよい、人格障害をもたない、アフターケアの三本柱を励行している、などです。
アルコール依存症は、自らが治療を求めない典型的な病気です。ほとんどの場合、いやがる本人を家族など周囲の人が説得して、治療へとつなげています。この点もふまえて、家族へのアドバイスをまとめます。
アルコール依存症も早期発見、早期治療が重要です。早期のほうが、アルコールによる健康や社会的影響が小さく、また、家族崩壊も未然に防ぐことができます。本人がその気になれば断酒しやすいのも、早期の特徴です。ただ早期の場合、問題が明確でないため、本人がなかなかアルコール依存症を認めない傾向があります。 早期発見・治療導入のためには、家族がアルコール依存症の症状を知っている必要があります。本稿で説明した飲酒のコントロール障害が明らかな場合、とくに連続飲酒が存在する場合には、アルコール依存症の可能性が非常に高いと考えられます。また、離脱症状、とくに手のふるえ、発汗(寝汗)、不眠などは、重要な早期症状ですから注意しましょう。 アルコール依存症の治療は、けっして早過ぎることはありません。もし、早過ぎてプレアルコホリズム段階であっても、その段階に即した治療を提供してもらえばよいのです。
アルコール依存症の早期発見のツールとして、スクリーニングテストが使われることがあります。このテストは本人が回答して評価するように作成されており、点数配分などで本人の否認傾向も考慮されています。本人にアルコール依存症を気づかせるために、また、家族が本人の飲酒問題の程度を知るために使用するのは目的にかなっています。しかし、あくまでもスクリーニングに使用するもので、診断基準ではないことに注意が必要です。 わが国では現在、新久里浜式アルコール症スクリーニングテスト(新KAST)、アルコール使用障害同定テスト(Alcohol Use Disorders Identification Test;AUDIT)などがよく使われています。 新KASTは、わが国で最初につくられ、最もよく使用されていた旧KASTの更新版です。男性版と女性版があり、旧KASTに比べて点数の計算が簡便になっています3)。
AUDITはWHOにより作成されたテストで、多くの国々でその妥当性が確認されています4)。10項目の質問から成り、カットオフ点を自由に変えることにより、アルコール関連問題を広くスクリーニングすることが可能となっています。わが国では、「アルコール依存症の疑い」は13点または15点以上とするのが妥当でしょう。
家族が本人の飲酒問題(アルコール依存症)に気づいても、本人はなかなかそれを認めようとしません。問題に手を焼いているうちに事態は次第に悪化して、家族はどうしてよいかわからない閉塞状態に陥ってしまいます。また、問題山積の中、毎日の生活をこなすのが精一杯になり、事態を打開するだけのエネルギーさえもなくなってしまうことがあります。
このような時、外部の専門家に相談することをお勧めします。しかし実際の場面では、どこに相談すればよいかわからないことも多いと思います。相談先として以下の3カ所がよいでしょう。
精神保健福祉センターは、都道府県や政令指定都市に必ず設置されており、家族からの相談に対応してくれます。地域の保健所でも、このようなサービスを提供しているところがあります。アルコール依存症の専門医療機関等についての情報も、ここから入手可能です。
本人受診前の家族の対応について、多くのアルコール依存症専門医療機関で相談に応じてくれます。本人が受診を拒否している場合でも、相談されるとよいでしょう。
自助グループには、家族のための自助グループや家族会があって、家族の相談に応じてくれます。また、自助グループの例会・ミーティングに参加することにより、本人と向きあう力が得られることもあります。
【参考文献】
3)樋口 進, 尾崎米厚, 松下幸生 他: 新しい男性版(KAST-M)および女性版(KAST-F)アルコール依存症スクリーニングテスト開発の試み. 日本アルコール・薬物医学会雑誌 42: 328-329, 2007.
4)Saunders JB, Aasland OG, Babor TF, et al. Development of the Alcohol Use Disorders Identification Test (AUDIT): WHO Collaborative Project of Early Detection of Persons with Harmful Alcohol Consumption-II. Addiction 1993; 88(6): 791-804.
アルコール依存症や依存一般に関する研究は多岐にわたっています。ここでは最近のトピックスを取り上げて、研究状況を簡単に説明します。
既述の通り、アルコール依存症の発症リスクの50~60%は遺伝要因であるといわれています。そのため、発症予防や治療方法の開発において、遺伝研究は重要です。 以前から、非活性型ALDH2および高活性型ADH(アルコール脱水素酵素、図3参照)は、アルコール依存症の発症を抑制する強力な遺伝要因であることが明らかにされていました。最近、米国で行われている大きな遺伝研究などから、アルコール依存症の発症促進に関係しているいくつかの候補遺伝子が発見されています。しかし残念ながら、そのメカニズムの解明までには至っていません。この分野での今後の研究進展が大いに期待されるところです。
アルコール依存症の治療の主体は、カウンセリング、集団精神療法、自助グループなどといった心理社会的治療です。この分野で最近、動機づけ面接法、認知行動療法などといった基本手法の発展と、これらの手法を取り入れた新たな治療モデルが開発されています。 一方、プレアルコホリズム段階の人を対象に、断酒ではなく減酒を目標にした短時間のカウンセリング手法が最近、急速に発展してきました。これは簡易介入(brief intervention)と呼ばれ、心理社会的治療分野では最もよく研究されています。ここ数年、わが国でも研究が盛んになってきています。
現在、わが国でアルコール依存症の治療薬として使用できるのは、いわゆる抗酒薬だけです。近年、薬物治療の研究が進み、飲酒欲求に直接作用するようなまったく新しいタイプの薬物が開発されてきています。導入に向けて治験段階にあるのはアカンプロセイトですが、メカニズムの異なるいくつかの薬物の治験も検討されています。今後、この分野の発展が大いに期待されるところです。
精神障害者様の搬送・精神疾患搬送なら信頼と実績の新東京救急センター精神疾患搬送サービスへ