
摂食障害とは
単なる食欲や食行動の異常ではなく、1)体重に対する過度のこだわりがあること、 2)自己評価への体重・体形の過剰な影響が存在する、といった心理的要因に基づく食行動の重篤な障害です。摂食障害は大きく分けて、神経性食欲不振症(AN;神経性無食欲症、神経性食思不振症、思春期やせ症)と神経性過食症(BN;神経性大食症)に分類されます。ANには不食を徹底する「制限型」、あるいはむちゃ食いをともなってもそれに対する排出行為で代償しながら低体重を維持している「むちゃ食い/排出型」があります。一方、BNにはむちゃ食いを繰り返しながらも体重増加を防ぐために種々の不適切な代償行為をともなっていますが、ANと違ってやせに至らないことが特徴です。そのどちらにも明確に分類されない摂食障害(例:むちゃ食い障害)は、特定不能の摂食障害(EDNOS)と呼ばれています。世界保健機関(World Health Organization:WHO)が策定するICD-10診断基準では、摂食障害は「生理的障害及び身体的要因に関連した行動症候群」のひとつに分類されており、身体的要因と精神的要因が相互に密接に関連して形成された食行動の異常と考えられます。
歴史的にみると、ANについて初めて医学的記載がなされたのは、1600年代後半です。神経性消耗"a Nervous Consumption"としての記述が見られますが、病名にANという名称が初めて用いられたのは、1873年にパリ・ピティエ病院のLasegue 医師とロンドン・ガイ病院医師のGull卿によってです。それまで古代~中世の西欧においては、キリスト教文化圏の中で食事の制限(断食)は自己犠牲や身体的欲求の抑制といった「禁欲主義的理想」として捉えられていました。文献によると聖人(シスター)の中に禁欲生活を送り、厳格な食事制限から命を落としたケースの記述も認められますので、これらのケースは身体像に密接に関係した[自己の理想像の追求]という点ではANの概念に一致するといえるでしょう。又時にほかのシスターによって目撃された"むちゃ食い"は、当時は「悪魔の仕業」としてとらえられていました。従って、過食症状の記述は散見されるものの明確な疾病概念としてはとらえられていませんでした。
1970年代に入り、英国のRussellはANの種々の類型を報告した中で、本症の中心的精神病理の変化を反映した一群の症例を報告しました。それは、1)繰り返される過食、2)嘔吐もしくは下剤の乱用、3)肥満に対する病的恐怖の三つによって特徴付けられるANの予後不良型に位置づけられるものです。これにより、それまで曖昧であったBNの明確な疾患概念へと発展し、アメリカ精神医学会の診断マニュアルであるDSMに取り入れられました。
ここで問題となるのは、このように西欧を中心に展開されてきた摂食障害に対する概念が、わが国の患者像にそのまま当てはまるかということです。わが国ならびに香港における質問紙調査によると、制限型のAN患者においては“やせ願望”や“体重や体形への不満”は健常人と程度に差がなく、西欧とは異なっています。果たして、DSMを中心とする操作的診断基準によって「摂食障害」とされている疾患概念は、単一の疾患単位として当てはめることができるのか。これは今後の課題です。
1998年に全国の医療施設(23,401施設)を対象に実施した疫学調査(図1)によると、患者推定数(罹患率)はANが12,500(人口10万対10.0)、BNが6,500(人口10万対5.2)、EDNOSが4,200(人口10万対3.3)でした。
【図1.摂食障害患者数の変化】
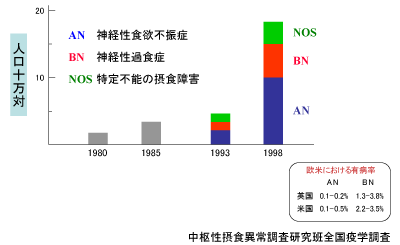
これを1980年以降の結果と比較すると、以下の状況が認められます。
一方、欧米の最近の報告では、ANの有病率(一生にかかる率)は女性0.9~2.2%、男性0.2~0.3%です。診断基準を広く適応させた例も含めると、この2倍にまで増えるであろうと推定されています。ただし、欧米の報告ではわが国より早く1980年代から増加し、1990年代にピークに達しているようです。従って、わが国では1980年代に欧米に比して約半分の発症頻度であったのが、20年間で倍近くに増加し、欧米と肩を並べるかやや多くなっているとも考えらます。
BNの有病率に関しては、欧米の報告によると女性1.5~2%、男性0.5%であり、10代女性の有病率は0.3%と少なく、20代から増加します。これはANの動態と異なります。発症頻度に関する地域差をオランダで調べた報告によると、田舎に比して都会では2.5倍、大都市は5倍高いという結果でした。また、時代的変遷を調査した報告では、英国および米国は共に1980年代から2000年にかけて発症頻度は4.2%から1.5%前後に減少しているとされ、発症のピークは1990年代前半であり、その後は減少傾向にあると推定されています。
EDNOSについては、ポルトガルで行った12~23歳女性の有病率調査では2.4%と報告され、摂食障害全例の77%を占めています。13~15歳の思春期女子では4.9%、男子では0.6%でした。EDNOSの中でも、むちゃ食い障害の生涯有病率は米国の調査によると成人女性が3.5%、成人男性が2.0%でした。
以上、わが国における摂食障害の発症頻度は1990年代後半から急激に増加し、欧米並みになってきた印象ですが、ここ10年間のきちんとした全国的な疫学調査がなされていないため、正確な実態のための調査が待たれます。
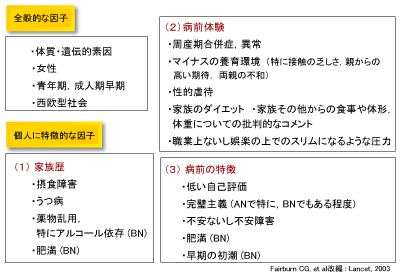
摂食障害の発症には、社会・文化的要因、心理的要因、また生物学的要因が複雑に関与しており、以下に説明するように、遺伝子-環境因子の相互作用による多因子疾患と考えられています(表1)。
【表1】
前記したように、摂食障害の心理的特徴の中核として、体重や体形へのこだわりや体形への不満があることを述べました。その点、近年のわが国における患者数増加の背景には「やせを礼賛し、肥満を蔑視する」西欧化した現代社会の影響がうかがわれます。つまり、スリムをもてはやす社会、文化の影響です。
わが国では、20代女性の平均体重は毎年低くなり、標準体重の-10%の一歩手前まできています。マスコミや雑誌などでは、スリムになるための広告を毎日のように目にします。個々人の病因は異なっていても、全体として考えると、昨今の摂食障害の増加には、こうした社会的影響も否定できません。
重要なこととして、摂食障害の原因としての心理的特徴と、摂食障害の発症後の患者に認められる心理的特徴は区別しておく必要があります。
従来、否定的な自己評価あるいは低い自尊心(自己評価)が摂食障害全体と、強迫性パーソナリティ傾向や完ぺき主義がANと、また、中でもとくに抑うつや不安などがBNならびにむちゃ食い障害の発症と関連があると報告されており、こうした心理的特徴が発症危険因子あるいは準備因子のひとつとして考えられます。
しかしながら、注目すべきは 1950年代に米国ミネソタ州で行われた、健康で若い志願兵に対する半飢餓研究です。半年で体重を平均25%減少させる程度の食事制限によってもたらされた飢餓、あるいはその後の復食期の観察で、健康人においても飢餓によって抑うつ、不安、過敏性、易怒性、あるいは精神病的症状が出現し、自己評価の低下や強迫性の増強など、一般に摂食障害患者に特異的とされた心理的変動が認められたということです。したがって、摂食障害患者にみられる心理的特徴でもって、それを心理的要因だとすることには慎重でなければなりません。むしろ、病気の維持因子あるいは増悪因子として作用している可能性も十分考えられます。
両親の別居や離婚など両親の不和、あるいは両親との接触の乏しさ、親からの高い期待、偏った養育態度も発症推進的役割を果たすといわれています。家族のダイエット、家族その他からの食事や体形および体重についての批判的なコメントなども病前体験として、発症に関与している可能性が考えられています。
しかしながら、前記の心理・社会的要因が強いものは誰でも摂食障害となるわけではありません。発症に至るのはそのうちのごく一部です。近年、摂食障害への罹患感受性に遺伝的要因が重要な役割を果たしていることが家族内集積の研究や双生児研究で示されてきました。それぞれ異なった遺伝子がANならびにBNの発症に関与しており、ANの遺伝率はBNよりおおむね高いと報告されてきています。しかし、両者の間にも遺伝的関連が認められており、ANで発症しても途中でBNに病型が変わること(頻度は少ないがその逆もある)、同一家族内に両者の病型が存在することなどから、ANとBNはまったく異なった病気ではないようであることがわかってきています。いい換えれば、ANとBNはそれぞれ独立した罹患感受性遺伝子(病気への罹りやすさに関連している遺伝子)を有しているものの、まったく異なった遺伝的、環境的背景をもつ摂食障害ではなくオーバーラップしたものであることが示唆されているのです。
ANでは、一般的に、社会的孤立、抑うつ、不安、強迫症状、完ぺき主義、頑固さ、性的関心の低下、盗み食い、独特の食べ方(刻んで食べる、油ものを避ける、食事開始まで時間がかかるなど)などが特徴的です。 BNでは、とくに抑うつ、不安、気分の易変動、衝動性などが認められます。ただし前記したように、飢餓状態そのものも、二次的に気分変動や食物への執着など異常な心理状態を引き起こすので注意が必要です。 具体的な症状は表2に示します。
ANでは、体重が減少しているにもかかわらず、太ること、肥満になることへの強い恐怖に基づく種々の行動が認められます。太ももやおなかなどといった、体の一部分の変化に異常な執着をもつことが多く、そのために外出が困難になることさえ見受けられます。こうした強迫症状は、飢餓状態・低栄養の進行にともなってますます強くなります。食事摂取時の儀式的行動、体重の数値への異常なこだわり(○○kg以下しか許容できない)もしばしば認められます。
また、体重が著しく減少しているにもかかわらず、肥満恐怖のための食事制限、あるいは自己誘発性嘔吐や下剤の乱用をともなう場合があります。利尿剤は市販されていないため、その乱用はまれですが、浮腫防止を理由に医療機関から手に入れている場合があります。また行動の特徴として隠れ食い、盗み食い、万引きなども認められます。
ANの中にはやせ願望や肥満恐怖を否定し、“太りたい”と主張するものも少なくありません。しかし、実際には"やせ"を維持するための行動が止まらない、あるいは体重を増やそうとする行動が認められないことなどから、診断可能です。
BNの中核的症状は、むちゃ食いの反復と、それを解消し体重増加防止のための絶食や食事制限、あるいは自己誘発性嘔吐や下剤の乱用です。むちゃ食いは、だらだら食いと異なり、短時間に大量に食事を摂取し、しかも食事摂取に対するコントロール感が失われていること、この二つが最大の特徴です。とくに、食事制限によるやせを達成できなかったことに対する自己不全感、あるいは反復されるむちゃ食い後の体重増加への不安感、むちゃ食いに対する罪悪感が特徴的です。
AN、BN両者に共通していますが、過食に嘔吐など代償行為をともなった例では、ともなわない制限型に比べて自傷行為、自殺企図、アルコールや薬物乱用などの自己破壊的行為や万引き、性的逸脱などの衝動行為をともなう例が多いようです。
【表2】
| AN | BN | ||
|---|---|---|---|
| 行動異常 | 摂食行動 | 拒食、食事制限、絶食、食物の貯蔵、極端な偏食、隠れ食い、盗み食い、むちゃ食い※ | むちゃ食いの反復、絶食、食事制限、隠れ食い |
| 排出行動 | 嘔吐※、下剤乱用※、利尿薬の使用※ | 嘔吐、下剤乱用、利尿薬の使用 | |
| 動性 | 過活動 | 普通-低下(過度の運動を伴うことあり) | |
| 問題行動 | 自傷行為※、万引きなど | 自傷行為、自殺企図、万引き、薬物乱用、衝動的行為など | |
| 身体症状 | 体重減少 | 低体重 | 標準体重 |
| 月経異常 | 無月経 | 月経異常 | |
| そのほかの 身体症状 |
脱水、腹部膨満感、徐脈、低体温、低血圧、浮腫、産毛の密生、嘔吐に伴う唾液腺腫脹※、う歯・エナメル質溶解※、内分泌学的異常、種々の臓器不全、電解質(K,Na)異常※、心電図異常、不整脈、骨粗しょう症 | 浮腫、唾液腺腫脹、う歯・エナメル質溶解、食道の炎症とそれによる吐血、電解質(K,Na)異常とそれに伴う不整脈 |
※むちゃ食い/排泄型に特徴的
ANは、体重の著明な低下や低栄養状態などに合併する種々の身体症状を呈します。また嘔吐や下剤乱用などにともなう身体所見にも注意が必要です。一方BNは一般に身体的には重篤ではありませんが、AN同様、排出行為によって生命の危険を脅かすような合併症をきたしている場合もあります(表2)。
ANでは身体所見は全身に及びます。とくにバイタルサイン、心・循環器・呼吸器系、血液系、消化器系、筋力低下・骨折所見、皮膚症状、内分泌・代謝系、腎・泌尿器系、唾液腺・口腔内所見、皮膚の傷跡など、全身に及ぶので注意が必要です。やせが著明な場合、当然、生命に危険を及ぼします。こうした身体の症状の多くは、飢餓状態に陥っている体を維持するために、全身の臓器から発するSOSといってよいでしょう。さらに、不適切な代償行為(嘔吐、下剤の乱用など)が加わると、より重篤となり、慢性化の最大の原因となり、場合によっては致死的になります。
治療を始めるにあたっては患者さんやご家族と治療者(医療スタッフ)の間に「この治療者と一緒に病気を治していくことができそうだ」という信頼感が得られることが不可欠です。
また摂食障害の治療においては、患者さんに対し治療へのモチベーションを高める工夫が常に求められます。とくに患者さんが若い場合、心身の成長・発達を長い目で見守る姿勢が大切です。ご家族をはじめ、カウンセラー、栄養士、また学校や職場などと連携して、チームで治療を進めることが基本です。
身体管理を要する緊急入院以外、外来治療が原則です。
【AN】 ANなど低体重の場合、3食を規則的な時間に摂取させ、少量から徐々に段階的に増量させていく方法が基本となります。そのため家族、とくに身近な存在である母親の協力は不可欠です。患者さんには食事摂取に対する種々の心理的抵抗が出現しますが、その際の患者さんの不安の内容、考えや気持ちを丁寧に聞いていき、食事摂取による肥満恐怖を実際に取り除いていく作業(簡単に体重は増えないことを確認していくこと)が求められます。それには外来受診時の定期的体重測定が最も適していると言えるでしょう。慢性例では個々人のペースに合わせて目標を設定しますが、外来治療に進展が見られない、あるいは身体的悪化が認められる場合、入院治療が適応となります。
【BN】 BNに対する数カ月間の認知行動療法、あるいは対人関係療法が無作為対照試験で有効であったと報告されています。Fairburnらが普及させた認知行動療法は、BNの患者さんには特有の認知の歪みがあり、それが症状を維持・強化しているという考えです。たとえば、完ぺき主義や低い自己評価、激しい感情の状態への不耐性、対人関係の困難さが、体型や体重への過剰なこだわりを助長し、厳格な食事制限を行うものの、"食べたい"という自己の自然な欲求からのプレッシャーに抗しきれず、その反動としてむちゃ食いが生ずること。またその結果、肥満恐怖から排出行動を起こし、それはまた罪悪感といった低い自己評価を生み出していくという、「過食―排出行動の悪循環」を引き起こすのだ、という認知行動モデルです。
BNに限らずANの過食/嘔吐型でも、この「悪循環」がはじまるとますます食事における満足の感覚体験が失われ、情動の安定性が低下し、衝動的になります。従って、過食・嘔吐の背後にある不自然な食事習慣や対人関係での対処のまずさなど、ひとつひとつ具体的に焦点が当てられていくことができるようになればしめたものです。患者さん自身で解決を図るのを援助するという姿勢が治療者には求められます。家族への治療者からの援助も大切です。とくに両親への治療者からの心理的な支えは、長期的な観点からも重要なポイントです。またBNでは集団療法の活用も有効とされます。BNでは入院治療の適応は精神的混乱や自殺の危険性などですが、短期間が原則です。
さらにこうした認知行動療法を遂行していくためには、患者さんの治療モチベーションの有り様が鍵となるので、このことに注目したアルコール依存症の患者さんにも適応されている"変化のための5段階モデル"が参考となります。
入院治療の適応条件を掲げます。
※精神科専門施設での入院治療が必要
入院治療については、患者さんと家族を交えて、明確かつ特定の、しかも達成可能な治療目標を徹底的に話し合って、十分納得したうえで開始することです。このプロセスを抜きにした、将来の治療プランを考慮していない中途半端な入院治療は、かえってその後の経過に悪影響を与えます。短期間であっても、目標を明確にすることが大切です。患者さんを家族環境から離すことで治療進展のきっかけとなることもありますので病期に応じて対応することは重要です。
AN患者の入院目標の一例を挙げてみました。
やせが著しい場合、栄養状態の改善と、それに伴い徐々に中心となる心理的諸問題を取り上げていくという、認知行動療法的アプローチが一般に用いられます。実際、心理療法の効果があがるのは、ある程度の体重回復が必要とされます。ただし、患者さんに対して「体重を元に戻すこと」を唯一の治療目標とするやり方では、患者さんが単に「食べまくって退院する」ことになりかねません。したがって、体重増加に伴って顕在化してくる心理的葛藤や、その時々に表れてくる行動化に対して、看護師・栄養士さんなどによるチームアプローチによって丁寧に対応し、退院後の外来治療に生かすという視点が大切です。
また経口摂取が不十分であれば、経鼻チューブによる経腸栄養剤投与が有用です。一方、経静脈性高カロリー栄養法(IVH)は、著明な消化管機能障害・機能低下以外には原則として施行しないほうがよいとされ、施行してもあくまでも短期間にとどめることが肝要です。栄養状態回復時の低リン血症によるRefeeding Syndromeには注意が必要です。
ANに対する治療法は研究のプロトコールにのせることが難しく、経験的に確立されてきたものです。とくに、過食/排泄型で低体重を来たしている患者さんの場合、制限型に比べ一筋縄ではいかないことが多いようです。また摂食障害の治療効果の判断には少なくとも1年以上、一般に4~5年以上の時を必要とすると報告されています。従って、治療者は患者さんとの間で安定した関係を提供できるように努めることが求められています。
ANに対する特効薬はありません。急性期の精神症状に抗精神病薬が使用されることがありますがまれです。慢性期でうつ状態をともなって上腹部症状が強い場合などスルペリドを使用することもありますが、副作用に乳中分泌があり注意が必要です。
また統合失調症や気分障害に広く使用されている非定型抗精神病薬(オランザピンなど)は病的な肥満恐怖の軽減効果が報告されています。体重増加を助けるという側面がありますが、耐糖能低下には注意が必要です。
また、上腹部の不快感やもたれ感に胃排出能改善薬(クエン酸モサプリド、ドンペリドン、六君子湯、人参湯など)、便秘には緩下剤(刺激性下剤の使用は短期間に限ること)が対症療法的に用いられています。刺激性下剤は乱用を起こしやすいので使用期間を限定することが注意点です。また慢性化した例では、骨粗しょう症の進展防止にカルシウム製剤、ビタミンD、また重症の場合ビスフォスフォネートが用いられることがありますが、長期的影響や副作用については今後の検討課題です。低体重にともなった無月経に対する排卵誘発剤による治療は禁忌です。体重回復により、これらの症状の多くは改善します。
一方、BNにおいては、むちゃ食いや過食の衝動などの軽減目的でSSRIが使用され、効果があったと報告されています。しかしSSRIなどの薬物治療だけで寛解に至ったという報告はありません。漫然と投与を継続しないことが重要です。ほかの精神疾患の併存例の場合は、それに応じた抗精神病薬が用いられることがあります。いずれにしろ、摂食障害に特異的な薬物療法は存在しないのが現状です。
ANの転帰については、軽度で一過性のものもあれば、重篤で長期的なものもあります。わが国における調査では、初診後4~10年経過した患者さんを調べたところ、47%が全快、10%が部分回復、慢性化36%、そして死亡7%でした。
こうしたANの患者さんの転帰に影響する要因については、初発年齢、罹病期間、入院治療期間、体重減少度、過活動・食事制限の有無、嘔吐、過食・下剤乱用、病前の発育発達上の異常・症状、親子関係、病気の慢性化、演技性あるいは強迫性パーソナリティ、社会的・経済的地位の高さなどを検討した報告があります(表3)。
【表3】
| 予後規定因子 | 良好 | 不良 | どちらとも いえない |
|---|---|---|---|
| 初発年齢 低 | + + + + + + + + + + + + + | + + | + + + + + + + + + + + + + + |
| 罹病期間 短 | + + + + + + + + + + + + + + | + + + + + + + | |
| 入院治療期間 短 | + + + + + + + | + + + + + + + | |
| 体重減少 大 | + + + + + + + + | + + + + + + + + | |
| 過活動・食事制限 | + | + + + + + + + | |
| 嘔吐 | + + + + + + + + | + + | |
| 過食・下剤乱用 | + + + + + + + + + + + | + + | |
| 病前の発達上の異常・症状 | + + + + | + + | |
| 親子関係 良好 | + + + + + + + + | + + + | |
| 病気の慢性化 | + + + + + + + | ||
| 演技性パーソナリティ | + + + + + + + | + | |
| 強迫性パーソナリティ | + + | + + + + + + | + |
| 社会的・経済的地位 高 | + + + + + + | + + + + + + + + | |
Steinhausen HC. Am J Psychiatry; 2002;159 |
|||
それによりますと、予後良好に影響する因子としては、"親子関係が良好であること"や"演技性パーソナリティ"などが挙げられます。また不良因子として"嘔吐""過食・下剤乱用"などの不適切な代償行為、"病気の慢性化"などです。 実際、わが国の調査によると、排出行為など不適切な代償行為のあるAN患者さんの退院5年以上のフォローアップ調査では、死亡率が15%を超えています。大規模調査ではないため再確認が必要ですが、嘔吐や下剤乱用といった代償行為は慢性化を起こすので、予後不良因子の筆頭であるといえます。また、ANで発症しても途中から過食を伴い、BNに病型が変化することがしばしば経験されます。
BNの予後については報告が少なく、今後の課題です。ただし、ANと異なり身体的にそれほど重篤でないため、死亡率は一般的に低いと報告されています。
摂食障害は、罹病期間が長くなると、その分、身体的・社会的・経済的損失が大きくなるため、罹病期間を短縮させるための効果的治療法の開発が求められています。
摂食障害は、病気治療に適切に取り組めば必ず回復しうるものです。それには現在の状態を3つの側面に分けてみることが役立ちます。
つまり、1)食事や身体に関すること、2)考え方、気持ち、感情に関係すること、そして3)の対人関係に関すること、です。これらの点を自分自身で振り返り、少しでも心身の状態を回復させてほしいものです。回復が難しいと思ったら専門医を早めに受診することです。
身体を元の健康な状態に戻すために以下のことを始めてください。
規則的な食事が始まると、わずかな量でも急に水分が貯留して、1週間で体重がkg単位で増える場合があります。この時に「やっぱり私は太る体質だ」といって、規則的に食べるのをやめてしまわないことです。そのまま規則的に食事を初めていくと数日間で水分は抜け、体重は少し下がって、再び、安定した体重の増え方になっていくことが多いようです。とくに、過食・嘔吐がひどかった人や、下剤を乱用していた人たちでは浮腫が著明となるので、最初の変化に惑わされないことが大切です。専門医を早めに受診し、異常がないか確認する必要があります。
また、この時に、食事のたびに体重計に乗って、太るのではないかと体重をチェックしたい欲求が必ず出てきますが、頻繁に乗らず、決まった曜日の決まった時間に乗るようにすると、不安の度合いは軽減していきます。これは肥満恐怖を克服するために重要なことです。これは体重計に乗れば乗るほど、その行為自体により肥満恐怖は増す、ということを防ぐための「不安への対処法」のポイントです。
同様に体重が増えていく過程では、適切な行動を身につけていくことを邪魔する肥満恐怖に基づく行動がどうしても現れてきます。
たとえばANの人では、食事時間に1時間以上かかる、一皿ずつ順に空にしていくといった食べ方などです。こうした食べ方では食事の全体量は増えて行きませんし、正常な空腹感、満腹感は得られません。「三角食べ」をするなどして、できうる限り30分以内で終わらせる習慣をつくることです。
BNの患者さんの場合、むちゃ食いを止めようとするのではなく、その前提にある"食事制限"することをいかにして減らすかが鍵となります。とくに自己誘発性嘔吐を繰り返している限り、正常な空腹感、満腹感は取り戻せません。嘔吐に関して多くの患者さんは「過食を代償するものだ」と思っていますが、そうならないばかりか、これを続けていく限り病気から抜け出すことが困難となります。体に大変な害を及ぼしているので、専門医を早めに受診し治療を開始すべきです。規則正しい食事の獲得は、ANにもBNにもその回復に第一に必要となる基本です。
患者さんには、治りたい自分と、病気のままでいたい自分の葛藤の中にいるのが普通であると述べてきました。病気のままでいたい気持ちに負けてしまうほど、この病気からの「誘惑」は強いわけです。こうした、病気を治したいという気持ちを邪魔するものの筆頭に「完ぺき主義」や「全か無か」的考え方があります。少しでも失敗すると"全て駄目だ"と考えたり、少しでも期待することから外れると全てを否定的にとらえたりする考え方です。やせて飢餓の状態になると、こうした考えが助長されるようです。否定的な気分が強くなるからです。治療者と一緒にこうした考え方の癖に気づいていくことはこの病気を治す手助けとなります。
一方、体重が回復し栄養状態がよくなってきますと、逆に、病気になる前に実は隠れていた不安や自信のなさが現れてくることがあります。また、BNの場合、憂うつや不安感からどうしようもなくむちゃ食いに走ってしまうことも少なくありません。下記に示すように日常生活の背後にあるいろいろなストレスを、治療者とともに上手に解決する力をつけること(ストレス・コーピング)が、この病気を治すうえで重要なポイントです。信頼できる相談者や治療者を探して、決して病気に負けず、またあきらめずに治療を続けることです。
患者さんは自己主張したり、他人にものを断ったりすることが下手な場合が多いようです。過剰適応をしがちです。自己評価が低いと他人の評価に振り回されてしまいやすくなったり、あるいは完ぺき主義が強いと人前での失敗がよけいに怖くなり、自分の行動が狭まったりします。また前に述べましたが"全か、無か""100点か0点か"といった極端なみかたではなく、連続的なみかたを養うことが対人関係や社会生活でのストレスを減らす為に大切です。とくにBNの患者さんには、対人関係でのつまずきから、過食-排出行動の悪循環に陥っている人がしばしば認められます。むちゃ食いが唯一のストレス発散だという人もいます。
従って、過食を生じさせる状況の把握と、それに対する対処行動を身につけていくこと、また対人関係での "悲しい"といった体験や"怒り"の体験に気づき、それを対人関係の中でいかにスムーズに表現できるようになることも大切です。感情のコントロール、とくに陰性感情のコントロールが食行動の改善に深く結びついているからです。こうした対人関係の改善法や社会適応の仕方がうまくできるよう援助してもらえる相談相手、あるいは治療者を見つけていってください。医療機関と連携しているセルフ・ヘルプのグループとコンタクトをとってみることもひとつの方法です。
先に述べましたが、摂食障害は多因子つまり生物-心理-社会的諸種の要因によって形成される疾患です。その原因究明の研究が繰り広げられています。生物学的な病因究明には遺伝学的研究が不可欠です。
ANとBNはそれぞれ独立した罹患感受性遺伝子を有していますが、両者の間にも遺伝的関連が認められ、最近の大規模研究では、両者の遺伝要因の相関が.46、環境要因の相関が.42と報告されています。これは、ANで発症しても途中でBNに病型が変わること、あるいは同一家族内に両者の病型が存在することなどからも容易に想像できます。したがって、ANとBNはまったく異なる遺伝的、環境的背景をもった摂食障害ではなく、オーバーラップしたものといえます。
脳機能画像研究も近年のトピックスですが、病態を説明するものは数多く報告されているものの、病因に関連したブレークスルーとなるものはいまだ出ていません。また疫学調査では近年、男性や低・高年齢でも増加しているという報告がありますが、こうした罹患率の増加の背景には、かつては比較的均一であった病像が多様化してきたこと、また小児思春期の発症例、遷延化例が増加している可能性があります。詳細な疫学的調査が待たれるところです。
治療に関する研究では、摂食障害の中でもむちゃ食い障害の治療法の開発研究が盛んです。これは現在の肥満社会が背景にあると考えられます。またAN治療については、その無作為化対照試験が困難であることもあり、長期予後の視点が重視されています。最近、再入院を防ぐための調査研究が報告されています。それによると、体重増加に心理的抵抗のない患者さんに対しては、なるべく短期間の入院期間で、しかもできるだけ体重を増やすこと、逆に、治療に心理的抵抗のある患者さんの場合は、1)より長期の入院期間で、2)より緩徐に体重を増加させること、さらには3)退院までに十分な体重維持期間を設けること、などが強調されています。
BNの治療に対しては、唯一、マニュアルベースの認知行動療法がファーストチョイスとして有効であるという無作為化試験の結果報告が海外からなされています。また、この方法をセルフ・ヘルプに応用した方法の有用性も散見されます。ただし、病像が多様化してきている今、適切な治療を行うには、DSM-IVの分類に画一的に当てはめるだけでは不十分といわねばなりません。摂食障害と診断された患者さんの約3~8割に、何らかの不安障害、気分障害、パーソナリティ障害等の精神疾患の併存症があるとされています。本疾患の分類、重症度の把握に加え、こうした多様性を意識し、摂食障害の本質とは何かについて十分に検討する必要があると考えられます。
薬物療法に関する研究では、低体重・低栄養を呈する患者さんへのSSRIに関するエビデンスは限定的なようです。また、近年オランザピンがANの体重増加や強迫症状に効果があることが報告されています。
治療法全般にかかわることですが、スウェーデンにおける全国規模のコホート調査により、摂食障害、とりわけANの専門的治療病棟(ユニット)の設立が行われた結果、本疾患の死亡率が大幅に改善したと報告されています。これはほかの精神疾患における同期間での死亡率に変化がなく、精神疾患一般の治療状況の変化ではこれを説明できないことから、この改善の要因のひとつとして、こうした治療体制の改善が挙げられます。また、この調査結果に寄与している要因として、国民における本疾患の認知度の上昇、とくにANでは重篤化する前の、より早期の入院治療の開始が普及したことが指摘されています。摂食障害の治療体制の確立と治療の質の向上を目指すことを目的とした「摂食障害治療向上のための行動に関する世界的憲章-摂食障害の患者さんとその家族のための権利と期待-Worldwide Charter For Action For Eating Disorders」※は、この病気に罹患している人、治療に携わっている人全てが読んでおくべき憲章です。
【参考文献】
精神障害者様の搬送・精神疾患搬送なら信頼と実績の新東京救急センター精神疾患搬送サービスへ